导读非梅毒螺旋体试验的敏感性高、特异性低,单独使用可通过滴度变化进行治疗效果的观察、鉴别复发或者再感染,以及是否需要治疗的参考指标。确诊需要做梅毒螺旋体试验同时为阳性。
随着性开放的程度增加以及低龄化,孕产妇中的梅毒患者有增多的趋势,尤其是在未婚先孕育人群中,由于未做规范的婚前体检,而多在孕后通过检查或者住院分娩时才诊断患有梅毒,也因此增加了母婴垂直传播、先天性梅毒的发生风险。
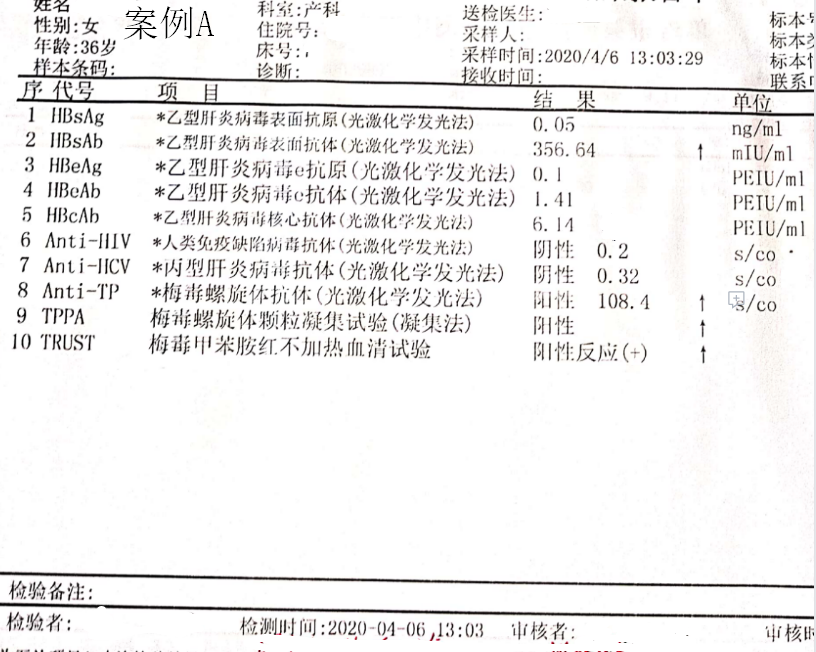
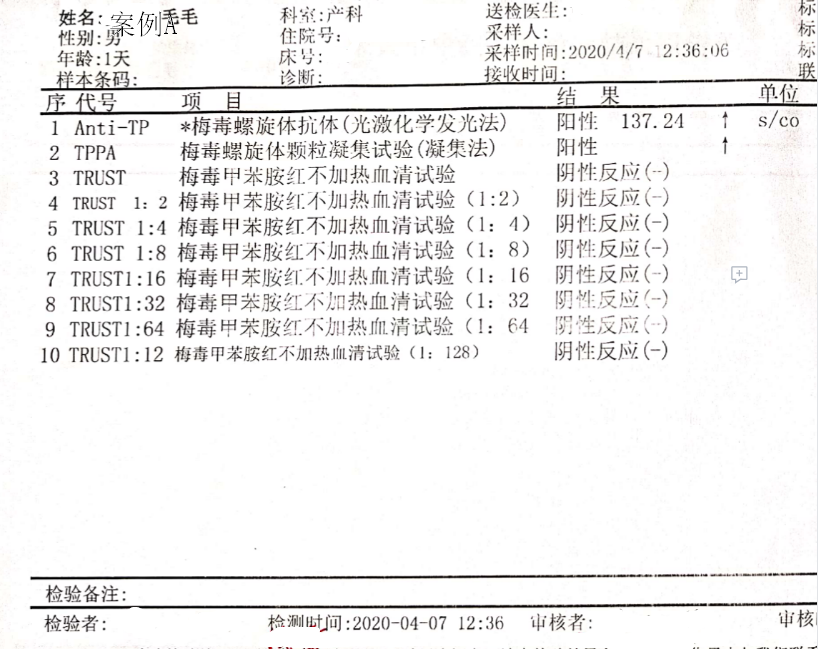
案例A:36岁,孕3产1,流产2次,2012年顺产1次。此次孕38周先兆临产入院。既往无传染病患史,配偶病史以及治疗史不明确。此次妊娠在孕14周时因“先兆流产”住院时查Anti-TP+,当时未做TRUST或RPR检测,查体未见有感染体征表现,未做治疗。4月5日孕38周住院顺产,查体无梅毒感染体征表现,4月6日查Anti-TP+,TPPA+,TRUST+,诊断“早期潜伏梅毒”,予苄星青霉素240万U肌注,每周1次,共3次。产后胎盘病理检查为“成熟胎盘”。新生儿出生后体检未发现异常体征,第二天查TPAb+,TPPA+,TRUST-,苄星青霉素120万U肌注1次预防梅毒感染。
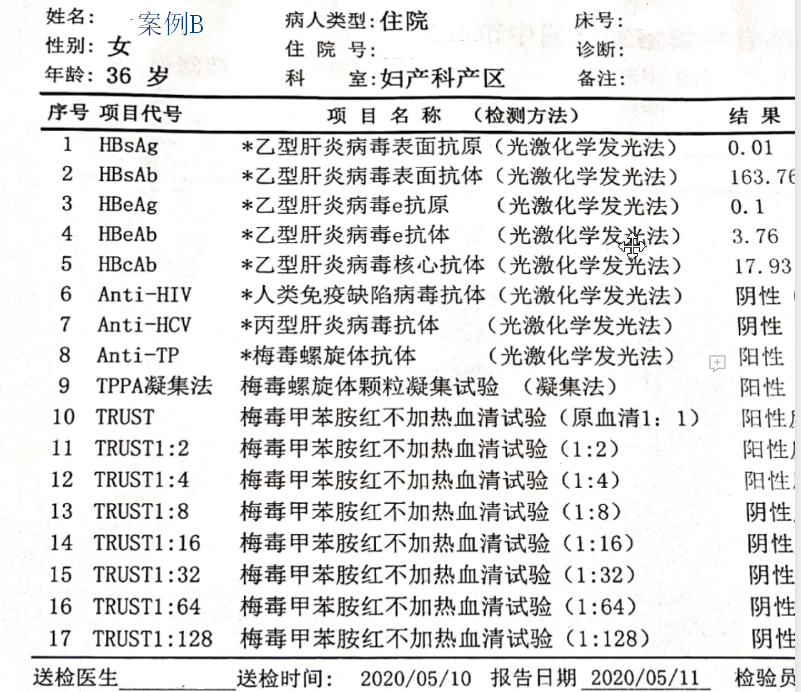
案例B:36岁,2002年孕第1胎时即通过住院检查确诊梅毒,当时规范治疗。2006年孕第2胎时再次规范治疗1次,治疗后追踪史不详,询问两孩情况良好,诉检查未发现有梅毒发病情况。至2019年第3次妊娠,孕初期未做相关检验,未做预防用药治疗,孕33周时建卡进行产检时查TPPA+,未做治疗,孕期未再做复查,2020年5月住院分娩第3胎,顺产,入院当天查Anti-TP+,TPPA+,TRUST+,分娩第2天注射苄星青霉素240万U1次,诊断“晚期潜伏梅毒”。产后胎盘病理检查诊断“绒毛膜羊膜炎”。新生儿出生后体检未发现异常体征,注射苄星青霉素120万U1次,生后第二天查TPPA+,Anti-TP+,TRUST-。患者三次妊娠在本院住院分娩,均未发现有皮肤损害等体征表现。
分析
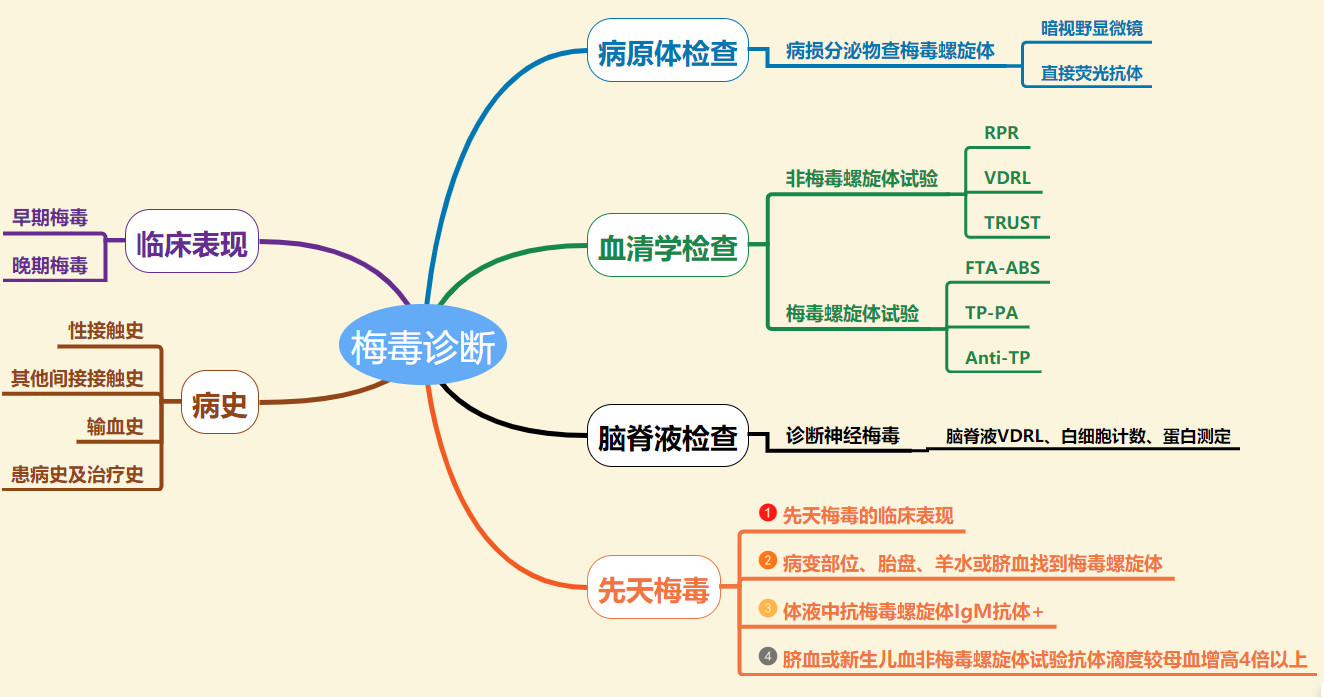
诊断方面:梅毒的诊断除病史和临床表现外,主要是根据实验室检查。
1、临床表现:
早期梅毒的临床表现主要是:硬下疳、硬化性淋巴结炎、全身皮肤黏膜损害。
晚期梅毒的临床表现主要是:永久性皮肤黏膜损害,侵犯心血管、神经系统等,可危及生命。
2、实验室检查:
非梅毒螺旋体和梅毒螺旋体试验单独检测的情况下,任何一个为阳性,均不能做出梅毒的诊断。
非梅毒螺旋体试验的敏感性高、特异性低,单独使用可通过滴度变化进行治疗效果的观察、鉴别复发或者再感染,以及是否需要治疗的参考指标。确诊需要做梅毒螺旋体试验同时为阳性。
梅毒螺旋体试验,血清中IgG抗体可在感染后无论是否治疗或者治愈,可终身阳性,因此不能用于观察疗效、鉴别复发或者再感染。如果以此项做为初筛,阳性时,还需要做非梅毒螺旋体试验阳性才能诊断梅毒。(图二)
在诊断方面,对于孕妇来说,除非有明确的病历记录以往曾接受规律抗梅毒治疗或梅毒血清学检查,非螺旋体试验抗体滴度下降良好,否则梅毒血清学检查阳性的孕妇均视为梅毒患者。
案例A初次筛查阳性但是未做滴度检验;案例B有过规范治疗史,但无病历记录其血清学检查追踪非螺旋抗体试验滴度下降的情况,均在此次住院时查出Anti-TP+,TPPA+,TRUST+,因此两案例仍然诊断为梅毒。
孕妇可以通过胎盘将梅毒螺旋体传给胎儿,引起先天梅毒。梅毒孕妇即使病期超过4年,梅毒螺旋体仍可通过胎盘感染胎儿,未经治疗的一期、早期潜伏和晚期潜伏梅毒的母核垂直传播率分别为70%~100%、40%、10%。新生儿也可在分娩时通过产道被传染,还可通过产后哺乳或接触污染衣物用具而感染。
由于母体相关抗体的影响,使新生儿出生后一个月内的梅毒血清学检查即便结果阳性,也不能只凭此检验结果做出先天性梅毒的判断。在新生儿期,当满足下列条件之一时即可诊断或者高度怀疑为先天梅毒:
1、具有先天梅毒的临床表现。
2、病变部位、胎盘、羊水或者脐带血找到梅毒螺旋体。
3、体液中抗梅毒螺旋体IgM抗体+。
4、脐血或者新生儿非梅毒螺旋体试验抗体滴度较母血增高4倍以上(同一试验室)。
两案例产后均做了胎盘病理检查,未检出梅毒螺旋体。两新生儿生后体检均未发现有感染的临床表现,血清学检查均为TPPA+,Anti-TP+,TRUST-,由此判断新生儿患先天性梅毒可能性低。
案例A未做滴度检验,结合病史及治疗情况不能判断是否存在血清固定。
案例B有做滴度检验,且滴度在1:8以下,此次住院前有过两次规范治疗,但是随访情况不详,虽然有血清固定的可能,但不能确定。如果有规范的随诊有证据证实属于血清固定情况,无症状者,除外神经及心血管梅毒等损害,非梅毒螺旋体血清学试验长期维持在1:8以下低滴度,可不必治疗,定期复查即可。
治疗方面:
现在认为妊娠任何时期均可能发生梅毒的母婴传播,早期梅毒或者II期梅毒传染性最强。因此孕期一般建议早期即进行相关的检查,一旦确诊,则需要进行规范的抗梅毒治疗。
一般首选霉素进行治疗。
妊娠早期治疗可避免胎儿感染,妊娠中晚期治疗可使感染儿在出生前治愈。如果梅毒孕妇已接受正规治疗和随诊,则无需再治疗。如不能确定具体情况,则应再接受一个疗程治疗。妊娠早期和晚期应各进行一个疗程治疗,对妊娠早期以后发现的梅毒,争取完成2个疗程,中间间隔2周。
案例A在孕14周Anti-TP+、案例B在孕33周TPPA+,但均未做非梅毒螺旋体试验,也未用药,这其中存在一定的风险。两新生儿出生时检查未发现先天性梅毒的表现,均予苄星青霉素肌注1次进行预防感染的治疗。
哺乳问题:
分娩前已接受规范治疗且效果良好者,排除胎儿以及新生儿感染后,可母乳喂养。案例A和B的新生儿均母乳喂养。
案例诊疗总结:
1、梅毒主要通过性传播为主要途径,偶有经接触污染衣物等间接感染。少数通过输血感染。一般未经治疗在感染后一年内最具传染性,随着病程延长,传染性逐渐减弱,超过4年基本无传染性。案例B病程有十年以上,结合实验室检验评估,不除外血清固定的情况,因为在传染性方面的风险明显小于案例A。
2、在病史方面,案例A和B的伴侣病史均是不详的,如果能同时对伴侣进行梅毒血清学的检查,可以对诊断以及治疗的判断有更大的帮助。如案例A可以通过伴侣情况判断是早期还是晚期潜伏梅毒。对新生儿情况的判断以及之后的复查,注意事项等均有指导意义。案例A住院后做的TRUST为阳性时,未能给出滴度的结果,这也可以影响到对病情的判断,也不利于治疗后疗效的判断,对于指导哺乳也不利。
3、案例A及B的新生儿出生虽然通过检查判断为先天梅毒可能性低的情况,但仍因为母亲孕期病情不明确,且未做孕期规范的抗梅毒治疗,仍不能完全除非先天梅毒,虽然已经在出生后进行预防性抗梅毒治疗,且TRUST为阴性,仍应建议足月后到相关专科进行梅毒血清学复查,再次进行评估。
注:
RPR快速血浆反应素
VDRL性病研究实验室试验
FTA-ABS荧光密螺旋体抗体吸收试验
梅毒,是由苍白密螺旋体感染引起的慢性全身性传染病。根据传播途径梅毒可以分为后天梅毒、先天梅毒。
根据病程可分为早期梅毒以及晚期梅毒。(图一)

随着性开放的程度增加以及低龄化,孕产妇中的梅毒患者有增多的趋势,尤其是在未婚先孕育人群中,由于未做规范的婚前体检,而多在孕后通过检查或者住院分娩时才诊断患有梅毒,也因此增加了母婴垂直传播、先天性梅毒的发生风险。
案例A:36岁,孕3产1,流产2次,2012年顺产1次。此次孕38周先兆临产入院。既往无传染病患史,配偶病史以及治疗史不明确。此次妊娠在孕14周时因“先兆流产”住院时查Anti-TP+,当时未做TRUST或RPR检测,查体未见有感染体征表现,未做治疗。4月5日孕38周住院顺产,查体无梅毒感染体征表现,4月6日查Anti-TP+,TPPA+,TRUST+,诊断“早期潜伏梅毒”,予苄星青霉素240万U肌注,每周1次,共3次。产后胎盘病理检查为“成熟胎盘”。新生儿出生后体检未发现异常体征,第二天查TPAb+,TPPA+,TRUST-,苄星青霉素120万U肌注1次预防梅毒感染。
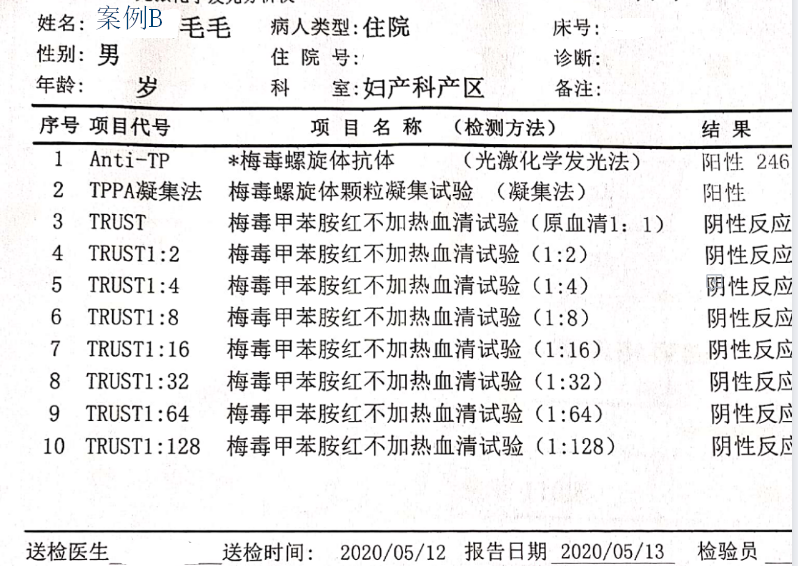
案例B:36岁,2002年孕第1胎时即通过住院检查确诊梅毒,当时规范治疗。2006年孕第2胎时再次规范治疗1次,治疗后追踪史不详,询问两孩情况良好,诉检查未发现有梅毒发病情况。至2019年第3次妊娠,孕初期未做相关检验,未做预防用药治疗,孕33周时建卡进行产检时查TPPA+,未做治疗,孕期未再做复查,2020年5月住院分娩第3胎,顺产,入院当天查Anti-TP+,TPPA+,TRUST+,分娩第2天注射苄星青霉素240万U1次,诊断“晚期潜伏梅毒”。产后胎盘病理检查诊断“绒毛膜羊膜炎”。新生儿出生后体检未发现异常体征,注射苄星青霉素120万U1次,生后第二天查TPPA+,Anti-TP+,TRUST-。患者三次妊娠在本院住院分娩,均未发现有皮肤损害等体征表现。
分析
诊断方面:梅毒的诊断除病史和临床表现外,主要是根据实验室检查。
1、临床表现:
早期梅毒的临床表现主要是:硬下疳、硬化性淋巴结炎、全身皮肤黏膜损害。
晚期梅毒的临床表现主要是:永久性皮肤黏膜损害,侵犯心血管、神经系统等,可危及生命。
2、实验室检查:
非梅毒螺旋体和梅毒螺旋体试验单独检测的情况下,任何一个为阳性,均不能做出梅毒的诊断。
非梅毒螺旋体试验的敏感性高、特异性低,单独使用可通过滴度变化进行治疗效果的观察、鉴别复发或者再感染,以及是否需要治疗的参考指标。确诊需要做梅毒螺旋体试验同时为阳性。
梅毒螺旋体试验,血清中IgG抗体可在感染后无论是否治疗或者治愈,可终身阳性,因此不能用于观察疗效、鉴别复发或者再感染。如果以此项做为初筛,阳性时,还需要做非梅毒螺旋体试验阳性才能诊断梅毒。(图二)
在诊断方面,对于孕妇来说,除非有明确的病历记录以往曾接受规律抗梅毒治疗或梅毒血清学检查,非螺旋体试验抗体滴度下降良好,否则梅毒血清学检查阳性的孕妇均视为梅毒患者。
案例A初次筛查阳性但是未做滴度检验;案例B有过规范治疗史,但无病历记录其血清学检查追踪非螺旋抗体试验滴度下降的情况,均在此次住院时查出Anti-TP+,TPPA+,TRUST+,因此两案例仍然诊断为梅毒。
孕妇可以通过胎盘将梅毒螺旋体传给胎儿,引起先天梅毒。梅毒孕妇即使病期超过4年,梅毒螺旋体仍可通过胎盘感染胎儿,未经治疗的一期、早期潜伏和晚期潜伏梅毒的母核垂直传播率分别为70%~100%、40%、10%。新生儿也可在分娩时通过产道被传染,还可通过产后哺乳或接触污染衣物用具而感染。
由于母体相关抗体的影响,使新生儿出生后一个月内的梅毒血清学检查即便结果阳性,也不能只凭此检验结果做出先天性梅毒的判断。在新生儿期,当满足下列条件之一时即可诊断或者高度怀疑为先天梅毒:
1、具有先天梅毒的临床表现。
2、病变部位、胎盘、羊水或者脐带血找到梅毒螺旋体。
3、体液中抗梅毒螺旋体IgM抗体+。
4、脐血或者新生儿非梅毒螺旋体试验抗体滴度较母血增高4倍以上(同一试验室)。
两案例产后均做了胎盘病理检查,未检出梅毒螺旋体。两新生儿生后体检均未发现有感染的临床表现,血清学检查均为TPPA+,Anti-TP+,TRUST-,由此判断新生儿患先天性梅毒可能性低。
案例A未做滴度检验,结合病史及治疗情况不能判断是否存在血清固定。
案例B有做滴度检验,且滴度在1:8以下,此次住院前有过两次规范治疗,但是随访情况不详,虽然有血清固定的可能,但不能确定。如果有规范的随诊有证据证实属于血清固定情况,无症状者,除外神经及心血管梅毒等损害,非梅毒螺旋体血清学试验长期维持在1:8以下低滴度,可不必治疗,定期复查即可。
治疗方面:
现在认为妊娠任何时期均可能发生梅毒的母婴传播,早期梅毒或者II期梅毒传染性最强。因此孕期一般建议早期即进行相关的检查,一旦确诊,则需要进行规范的抗梅毒治疗。
一般首选霉素进行治疗。
妊娠早期治疗可避免胎儿感染,妊娠中晚期治疗可使感染儿在出生前治愈。如果梅毒孕妇已接受正规治疗和随诊,则无需再治疗。如不能确定具体情况,则应再接受一个疗程治疗。妊娠早期和晚期应各进行一个疗程治疗,对妊娠早期以后发现的梅毒,争取完成2个疗程,中间间隔2周。
案例A在孕14周Anti-TP+、案例B在孕33周TPPA+,但均未做非梅毒螺旋体试验,也未用药,这其中存在一定的风险。两新生儿出生时检查未发现先天性梅毒的表现,均予苄星青霉素肌注1次进行预防感染的治疗。
哺乳问题:
分娩前已接受规范治疗且效果良好者,排除胎儿以及新生儿感染后,可母乳喂养。案例A和B的新生儿均母乳喂养。
案例诊疗总结:
1、梅毒主要通过性传播为主要途径,偶有经接触污染衣物等间接感染。少数通过输血感染。一般未经治疗在感染后一年内最具传染性,随着病程延长,传染性逐渐减弱,超过4年基本无传染性。案例B病程有十年以上,结合实验室检验评估,不除外血清固定的情况,因为在传染性方面的风险明显小于案例A。
2、在病史方面,案例A和B的伴侣病史均是不详的,如果能同时对伴侣进行梅毒血清学的检查,可以对诊断以及治疗的判断有更大的帮助。如案例A可以通过伴侣情况判断是早期还是晚期潜伏梅毒。对新生儿情况的判断以及之后的复查,注意事项等均有指导意义。案例A住院后做的TRUST为阳性时,未能给出滴度的结果,这也可以影响到对病情的判断,也不利于治疗后疗效的判断,对于指导哺乳也不利。
3、案例A及B的新生儿出生虽然通过检查判断为先天梅毒可能性低的情况,但仍因为母亲孕期病情不明确,且未做孕期规范的抗梅毒治疗,仍不能完全除非先天梅毒,虽然已经在出生后进行预防性抗梅毒治疗,且TRUST为阴性,仍应建议足月后到相关专科进行梅毒血清学复查,再次进行评估。
注:
RPR快速血浆反应素
VDRL性病研究实验室试验
FTA-ABS荧光密螺旋体抗体吸收试验
版权声明:
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。





